Кератоакантома (опухолеподобный кератоз) – доброкачественная опухоль, которая появляется преимущественно на лице, предплечьях, конечностях и отрытых участках тела, очень редко – на слизистых оболочках и под ногтями.
Кератоакантома – быстро растущая опухоль, которая, хоть и является в большинстве случаев доброкачественной, при отсутствии лечения в 6% случаев перерастает в плоскоклеточный рак кожи.
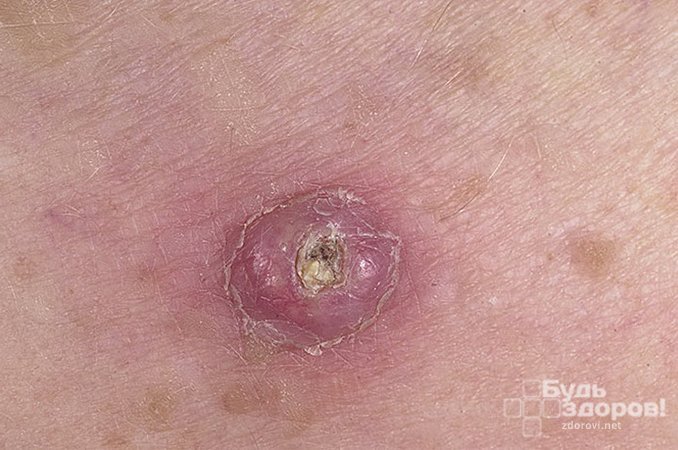
Факторы риска возникновения кератоакантомы
- Ультрафиолетовое облучение;
- Мутации гена р53;
- Радиация;
- Генетическая предрасположенность;
- Механические травмы;
- Иммунные нарушения;
- Воздействие минеральных масел, дегтя и канцерогенов;
- Табакокурение;
- Вирусные инфекции (в частности вирус папилломы человека 9, 16, 19, 25 и 37 типов).
Развитие кератоакантомы кожи
Развиваясь, кератоакантома проходит несколько этапов:
- Первый этап характеризуется появлением небольшого бугорка, который активно растет;
- На втором этапе новообразование стабилизируется, т.е. останавливается в росте;
- Третий этап – фаза внезапной регрессии: опухоль сама по себе исчезает, а на ее месте образуется рубец.
Стадия регрессии наступает примерно через 6 месяцев после образования опухоли, но в редких случаях инволюции без хирургического вмешательства так и не происходит. Другими словами, если кератоакантому не лечить, то она либо исчезнет, оставив рубец, либо переродится в плоскоклеточный рак.
Классификация кератоакантом
Все кератоакантомы классифицируют на типичные и атипичные.
Типичная кератоакантома имеет вид куполообразного солитарного (одиночного) узла величиной 10-20 мм, в центральной части которого имеется углубление, заполненное рыхлыми или плотными ортокератозными массами серо-коричневого цвета (которые, стоит отметить, легко удаляются без кровотечения). Типичная опухоль проходит все три цикла развития, завершаясь инволюцией.
К атипичным опухолям относятся такие разновидности кератоакантом:
- Стойкая: по клиническим признакам схожа с типичной опухолью, только персистирует до года, иногда дольше;
- Гигантская: также идентична типичной, но в диаметре больше 20 мм;
- В форме «кожного рога»: центральный кратер новообразования выступает в виде гребня, а роговые массы напоминают рог;
- Грибовидная: чаще всего кератоакантома представляет собой плоский узел (иногда небольшой бугорок) с гладкой поверхностью (без углубления), равномерно покрытой ортокератозными массами;
- Центробежная: отличается быстрым центробежным ростом до 20 см. При этом по периферии сохраняется валикообразная зона с телеангиэктазиями (расширением мелких сосудов), а в центре, где образуется рубцовая ткань, происходит инволюция;
- Мультинодулярная: кератоакантома, характеризующаяся наличием на опухолевом узле нескольких роговых кратеров, которые либо изолированы друг от друга, либо сливаются, образуя крупную язву неправильной формы;
- Подногтевая: быстро растущая опухоль, изначально проявляющаяся покраснением и припухлостью пальца. Прогрессируя, приводит к отделению ногтевой пластины от ногтевого ложа, после чего становится заметным узел, покрытый коркой;
- Туберо-серпигинозная: очаг неправильной полушаровидной формы, состоящий из нескольких примыкающих друг к другу узлов с небольшим количеством роговых масс и истонченной над ними кожей. По периферии от узлов – атрофический рубец и бугорки с центральным изъявлением.
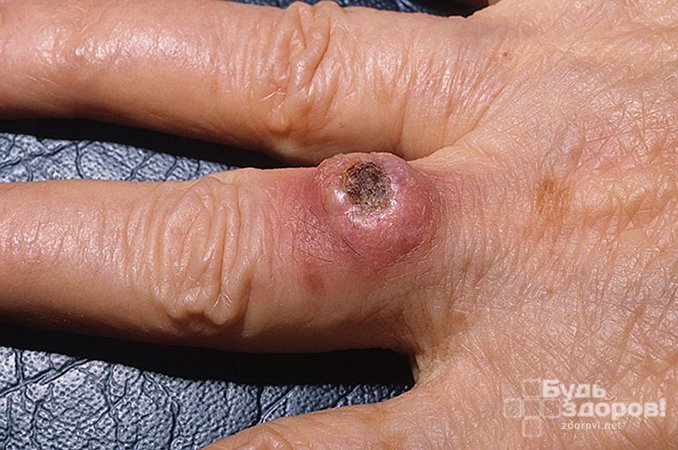
Диагностика кератоакантомы кожи
Диагностируется кератоакантома на основании клинической картины.
При солитарных и множественных кератоакантомах делают эксцизионную биопсию (для исследования иссекается все образование). При крупных поражениях проводят диагностическую биопсию зоны валика. На основании полученных результатов кератоакантому кожи относят к одной из трех стадий:
- Стадия I (А): в эпидермисе наблюдается углубление, заполненное роговыми массами, которые в боковых отделах окружены дупликатурой (анатомическим образованием) эпидермиса. Зона базальной мембраны не нарушена;
- Стадия II (В): клетки рогового слоя крупнее нормы, бледно окрашены, в некоторых случаях видны явления дискератоза и митозы. В основании кратера наблюдается резко выраженная гиперплазия эпителия, при которой плоскоэпителиальные тяжи (тканевые образования в виде жгута) проникают глубоко в дерму. В эдидермальных буграх обнаруживаются атипичные клетки, полиморфизм. В дерме происходит воспалительная реакция полиморфного типа. Иногда клетки инфильтрата проникают в эпидермальные выросты. Подобная клиническая картина может рассматриваться как предраковая стадия заболевания;
- Стадия III (C): нарушается целостность базальной мембраны, эпидермальные выросты разрастаются вглубь дермы, происходит высвобождение комплексов плоскоэпителиальных клеток. Нарастают гиперхроматоз (пигментация) и полиморфизм (увеличение размеров) ядер. В основании очага обнаруживается густой воспалительный инфильтрат. Появляются все признаки плоскоклеточного рака.
Лечение кератоакантомы
Как было сказано выше, в большинстве случаев кератоакантома проходит самостоятельно, не требуя медицинского вмешательства. Тем не менее, стоит помнить и о способности опухоли перерастать из доброкачественной в злокачественную, что является поводом к хирургическому лечению.
Оперативное лечение кератоакантомы может осуществляться несколькими методами:
- Криохирургия (эффективна только при первой стадии опухоли);
- Лазерная терапия;
- Электрохирургия;
- Хирургическое иссечение опухоли (скальпелем).